بیماری دریچه آئورت، TAVR و بیمار نارسایی قلبی: نکات کلیدی
نکات کلیدی زیر از یک بررسی پیشرفته در مورد بیماری دریچه آئورت، تعویض دریچه آئورت از طریق کاتتر (TAVR) و بیمار نارسایی قلبی (HF) آورده شده است:
- چه نارسایی قلبی به دلیل تنگی آئورت (AS) ایجاد شود و چه تنگی آئورت پیشرونده در بیماری با نارسایی قلبی از قبل موجود توسعه یابد، همزمانی نارسایی قلبی و تنگی آئورت با نرخ بالای مرگ و میر و عوارض همراه است.
- انتخاب بیمار:
- TAVR یک گزینه درمانی قابل اعتماد برای بیمارانی است که قبلاً غیرقابل جراحی تلقی میشدند.
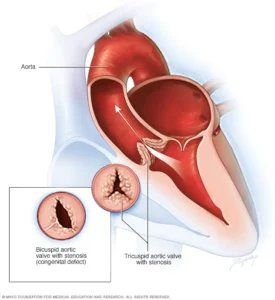
- تنگی آئورت شدید بر اساس علائم نارسایی قلبی، کسر جهشی بطن چپ (LVEF) و خطر جراحی طبقهبندی میشود. تنگی آئورت را میتوان بر اساس آسیب قلبی که توسط نارسایی دریچه، فیبریلاسیون دهلیزی و/یا اختلال عملکرد بطن راست منعکس میشود، بیشتر طبقهبندی کرد.
- تصویربرداری چندوجهی میتواند به شناسایی بیمارانی که قبل از آسیب ساختاری برگشتناپذیر از مداخله سود میبرند، کمک کند، از جمله استفاده از تصویربرداری رزونانس مغناطیسی قلبی برای شناسایی فیبروز میوکارد یا تصویربرداری برای شناسایی هیپرتروفی شدید بطن چپ یا کرنش طولی سراسری غیرطبیعی (GLS).
- جریان کم (LF؛ شاخص حجم ضربهای <35 میلیلیتر بر متر مربع یا میانگین سرعت جریان از طریق دریچه <210 میلیلیتر بر ثانیه) یک عامل خطر مستقل برای افزایش مرگ و میر در بیماران مبتلا به تنگی آئورت است. دستورالعملهای فعلی مداخله را برای تنگی آئورت با جریان کم و گرادیان پایین (LG) کلاسیک و تنگی آئورت با جریان کم و گرادیان پایین متناقض (LFLG) توصیه میکنند، اگر تصور شود که علت علائم است. تنگی آئورت با گرادیان پایین و جریان طبیعی با LVEF حفظ شده شایع است و گروه ناهمگونی از بیماران را نشان میدهد که ممکن است با نارسایی قلبی مراجعه کنند.
- بیماران مبتلا به نارسایی قلبی و اختلال عملکرد بطن چپ با تنگی آئورت متوسط، در مقایسه با بیماران با LVEF طبیعی، در معرض خطر بالاتری از مرگ قرار دارند.
- TAVR به دلیل چالشهای مربوط به تثبیت دریچه در غیاب کلسیفیکاسیون قابل توجه، اتساع مکرر ریشه آئورت و آئورت صعودی، و افزایش حجم ضربهای سیستولیک، به ندرت در بیماران با نارسایی آئورت ایزوله (AR) استفاده میشود.
- آمیلوئیدوز قلبی. تقریباً از هر هشت بیمار مبتلا به تنگی آئورت که برای TAVR ارجاع داده میشوند، یک نفر آمیلوئیدوز قلبی همزمان دارد (شایعترین نوع آن آمیلوئیدوز ترانستیرتین است، در حالی که آمیلوئیدوز AL به ندرت در بیماران مبتلا به تنگی آئورت دیده میشود). سوءظن به آمیلوئیدوز باید با سابقه سندرم تونل کارپال، تنگی کانال نخاعی کمری، یا علائم نامتناسب نارسایی قلبی و سطوح بالای پپتید ناتریورتیک؛ اختلالات هدایتی؛ ولتاژ پایین نامتناسب با ضخامت دیواره بطن چپ؛ یا تنگی آئورت LFLG کلاسیک یا متناقض افزایش یابد. نتایج پس از مداخله به طور کلی ضعیف است، اگرچه TAVR ممکن است بهتر از تعویض دریچه آئورت جراحی (SAVR) تحمل شود؛ با این حال، ضربانسازی سریع در بیماران مبتلا به آمیلوئیدوز قلبی به خوبی تحمل نمیشود.
- کاردیومیوپاتی هیپرتروفیک (HCM). TAVR در بیماران مبتلا به HCM میتواند باعث کاهش ناگهانی پسبار شود که منجر به انسداد پویا در جریان خروجی زیر دریچهای و فروپاشی همودینامیک میشود. میوکتومی جراحی و SAVR باید در درجه اول برای مداخله در نظر گرفته شوند؛ در میان بیماران با خطر جراحی بالا، ابلیشن سپتال با الکل و سپس TAVR توصیه میشود.
- دریچه آئورت دو لتی. در مقایسه با بیماران مبتلا به تنگی آئورت سه لتی، بیماران مبتلا به تنگی آئورت دو لتی بازسازی بطن چپ (LV) مشخصتری دارند که منجر به بروز بالاتر بستریهای پس از مداخله به دلیل نارسایی قلبی میشود. توده بطن چپ بالاتر و GLS بطن چپ پایینتر ممکن است به شناسایی بیماران با خطر بالاتر کمک کند و در آنها مداخله زودهنگام ممکن است از اختلال عملکرد بطن چپ جلوگیری کند. TAVR در بیماران مبتلا به تنگی آئورت دو لتی به دلیل کلسیفیکاسیون سنگینتر و مسیر خروجی غیردایرهای بطن چپ، از نظر فنی چالشبرانگیزتر است.
- بیماری همزمان دریچه:
- نارسایی میترال (MR) و نارسایی میترال عملکردی شایع هستند و اغلب پس از TAVR بهبود مییابند؛ اختلال عملکرد بطن چپ و عدم وجود فیبریلاسیون دهلیزی و فشار خون ریوی با بهبود در نارسایی میترال همراه است.
- تنگی میترال شدید (MS) با افزایش مرگ و میر و بستری شدن در بیمارستان به دلیل نارسایی قلبی در بیماران مبتلا به تنگی آئورت شدید همراه است، اما درمان تنگی میترال قبل از تنگی آئورت به دلیل افزایش ناگهانی پیشبار که منجر به ادم ریوی شدید میشود، نیاز به احتیاط دارد.
- نارسایی تریکوسپید (TR) در میان بیماران تحت TAVR شایع است و اغلب پس از TAVR بهبود مییابد؛ نارسایی تریکوسپید متوسط تا شدید قبل از مداخله با افزایش مرگ و میر پس از TAVR همراه است.
- بررسی برای پیوند/دستگاه کمک بطن چپ (LVAD). به جای تعویض دریچه آئورت، پیوند قلب ممکن است در بیماران مبتلا به تنگی آئورت شدید، اختلال عملکرد شدید بطن چپ، و بیماری عروق کرونر (CAD) همزمان با انفارکتوس میوکارد قبلی یا نیاز به ≥3 پیوند بایپس مناسب باشد. برعکس، بیماران مبتلا به تنگی آئورت شدید و اختلال عملکرد شدید بطن چپ و بدون CAD، نتایج برابر یا بهتری پس از مداخله دریچه آئورت دارند.
- نارسایی آئورت پس از LVAD. اصلاح جراحی ممکن است برای نارسایی آئورت بیش از خفیف پس از LVAD مورد نیاز باشد، و TAVR در مقایسه با SAVR پس از کاشت LVAD ممکن است با احتمال کمتری از حوادث بالینی نامطلوب همراه باشد.
- مدیریت پزشکی قبل از TAVR. اجرای درمان دارویی هدایتشده با دستورالعملها برای نارسایی قلبی قبل از عمل، شامل مهارکنندههای انتقالدهنده سدیم-گلوکز 2، مهارکنندههای سیستم رنین-آنژیوتانسین-آلدوسترون، و مسدودکنندههای بتا-آدرنرژیک، ممکن است به کاهش خطر باقیمانده بستری شدن در بیمارستان به دلیل نارسایی قلبی پس از TAVR کمک کند.
- شوک کاردیوژنیک. اگرچه TAVR در بیماران مبتلا به تنگی آئورت که با شوک کاردیوژنیک مراجعه میکنند، با عوارض بالاتری نسبت به TAVR انتخابی همراه است، اما یک گزینه قابل انجام در مدیریت این بیماران است.
- نارسایی قلبی پس از TAVR. بستری مجدد به دلیل نارسایی قلبی پس از TAVR شایع است اما با شناسایی بیماران در معرض خطر بالا، پیگیری دقیق پس از TAVR، و درمان پس از TAVR با مهارکنندههای سیستم رنین-آنژیوتانسین-آلدوسترون، میتوان آن را کاهش داد.
- نشت پاراوالوولار (PVL). نشت پاراوالوولار متوسط تا شدید پس از SAVR یا TAVR با افزایش مرگ و میر و بستری شدن به دلیل نارسایی قلبی همراه است. دستورالعملهای ACC/AHA از ترمیم جراحی PVL حمایت میکنند؛ در بیماران با آناتومی مناسب و همولیز غیرقابل کنترل یا نارسایی قلبی بالینی یا خطر جراحی ممنوعه، بررسی ترمیم از طریق پوست منطقی است.
https://www.jacc.org/doi/10.1016/j.jchf.2023.07.003?_ga=2.256026891.1261034359.1719507113-231324681.1714657197